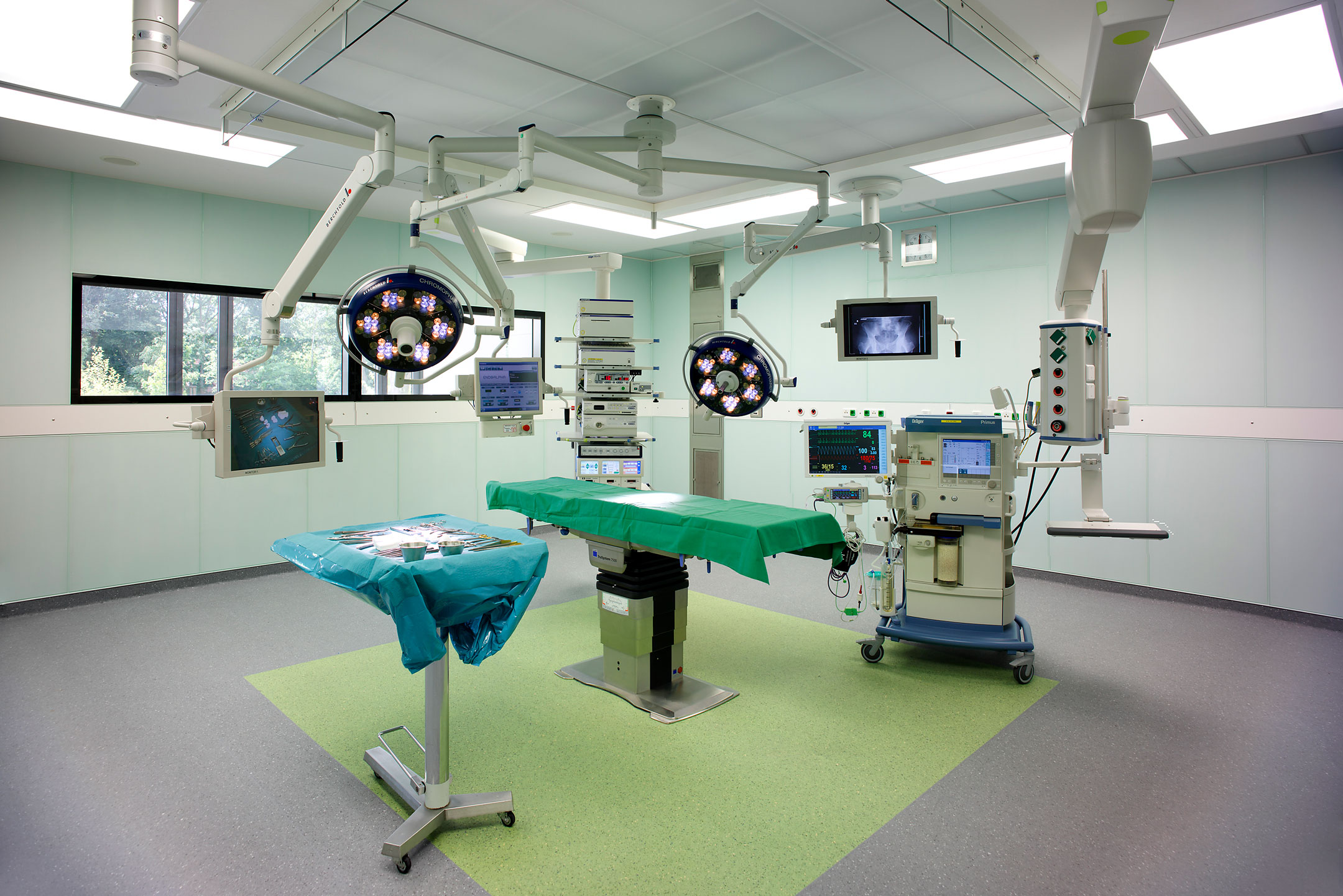
Kompetenzzentrum für Hernienchirurgie
Klinik für Allgemein-, Viszeral-
und Onkologische Chirurgie
Das Kompetenzzentrum für Hernienchirurgie Wesel ist spezialisiert auf die operative Therapie von Leisten-, Zwerchfell- und Bauchwandbrüchen aller Art. Das Zentrum ist seit 2022 mit dem Siegel „Kompetenzzentrum Hernienchirurgie“ der Deutschen Gesellschaft für Allgemein- und Viszeralchirurgie ausgezeichnet.

Qualitätsgesichertes Zentrum für Hernienchirurgie
Bauchwand-, Leisten- und Narbenbrüche zählen zu den häufigsten operationspflichtigen Diagnosen weltweit. Es gibt keine konservative Therapie, mit der Hernien erfolgreich behandelt werden könnten. Eine dauerhafte Heilung ist nur durch eine Operation möglich! Welche OP-Methode sinnvoll ist, hängt immer von der Lage und Größe der Hernie ab, aber auch vom Alter unserer Patient:innen und möglichen Nebenerkrankungen abhängig.
Unser Zentrum orientiert sich an den Leitlinien der Fachgesellschaften und wurde Ende 2022 erfolgreich von der Deutschen Gesellschaft für Allgemein- und Viszeralchirurgie und der Deutschen Hernien-Gesellschaft mit dem Siegel als „Kompetenzzentrum Hernienchirurgie” ausgezeichnet. Das Siegel bestätigt die medizinische Expertise und hohe Qualität in der Versorgung unserer Patient:innen, die von neuesten Technologie (Robotic-gestützte Operation), einer niedrigen Komplikationsrate und guten Langzeitergebnissen profitieren.
Voraussetzung für dieses Siegel ist der Nachweis eines hohen Maßes an Spezialisierung, Kompetenz und Erfahrung im Bereich der Hernienchirurgie. Hierfür dokumentieren wir festgelegte Verfahren für die Operationstechnik, Therapie- und Versorgungsqualität sowie Behandlungsergebnisse und überprüfen diese regelmäßig. Zudem nehmen wir regelmäßig an der externen Qualitätssicherung der gemeinnützigen Gesellschaft Herniamed der Deutschen Herniengesellschaft teil. Diese Qualitätssicherungsstudie dient der Verbesserung und Sicherstellung der Qualität sowohl in der Hernienchirurgie als auch der Patientenversorgung. Darüber hinaus werden valide Daten für die Versorgungsforschung generiert.
Unsere Leistungen für Sie:
Ein Bruch – medizinisch als Hernie bezeichnet – ist eine krankhafte, angeborene oder erworbene Lücke im Bereich der Bauchwandschichten, durch die das Bauchfell und Bauchorgane nach außen gleiten können. Es besteht immer die Gefahr einer Einklemmung. Dies ist dann eine Notfallsituation, die eine sofortige ärztliche und operative Versorgung benötigt.
Leistenbruch
Leistenbrüche sind ein weit verbreitetes Phänomen. So erkranken etwa 27 Prozent der Männer und 3 Prozent der Frauen im Laufe ihres Lebens an einem Leistenbruch. Diese machen sich häufig als weiche Vorwölbung bemerkbar.
Diese Brüche sind vor allem beim Husten, bei chronischer Verstopfung, Tragen schwerer Lasten oder Treppensteigen spürbar und können Schmerzen verursachen. Häufig kommt es dabei zu einem Druckgefühl oder einem Stechen, nicht selten auch zu ausstrahlenden Schmerzen oder einem Ziehen in Richtung Hoden. Im Liegen sind diese Beschwerden meist rückläufig; in vielen Fällen bemerken Patient:innen eine Hernie lange Zeit nicht.
Gefährlich wird sie jedoch, wenn Eingeweide in die Spalte der Bauchdeckenausstülpung, den sogenannten Bruchsack, rutschen. Schieben sich Darmteile in die Bruchlücke und werden eingeklemmt, können sie so stark geschädigt werden, dass sie innerhalb kürzester Zeit absterben. Dann besteht aufgrund einer drohenden Bauchfellentzündung Lebensgefahr, eine sofortige Operation ist dann notwendig.
Risikofaktoren
- angeborene Bindegewebsschwäche
- chronischer Husten, Asthma, chronische Bronchitis
- Verstopfung, starkes Pressen beim Stuhlgang
- Übergewicht
- übermäßige körperliche Belastung durch Arbeit oder Sport
- Bauchwassersucht
- Unterernährung, Eiweißmangel, Tumorleiden, Kortisondauertherapie
Diagnostik
Die Diagnose eines Leistenbruchs wird im Rahmen einer körperlichen Untersuchung gestellt. Bei unklaren Befunden nutzen wir zusätzlich eine Ultraschalluntersuchung zur Diagnostik. Nur selten sind weiterführende Untersuchungen wie eine MRT oder eine CT erforderlich.
Operationsverfahren
Die Operation eines Leistenbruchs ist weltweit der häufigste Eingriff in der Allgemeinchirurgie. Alleine in Deutschland erfolgen pro Jahr ca. 275.000 Leistenbruchoperationen.
Dabei greifen wir sowohl auf offene als auch endoskopische Operationsverfahren zurück. Entscheidend für die Wahl der OP-Methode sind die individuellen Lebensumstände, die Größe des Bruchs, Begleiterkrankungen aber auch Voroperationen, die wir bei der Planung Ihrer OP individuell berücksichtigen.
Verhalten nach einer Leistenbruch-Operation
Nach eine erfolgten Leistenbruch-Operation sollten Sie sich für zwei Wochen mit schmerzangepasster Belastung schonen.
Unsere Devise lautet dabei: “Alles, was nicht weh tut, ist erlaubt." Unsere Patient:innen dürfen beispielsweise kurz nach der OP wieder duschen und können sich am normalen Alltagsleben beteiligen. Spazierengehen, Autofahren, Fahrradfahren, übliche Hausarbeiten und sitzende Tätigkeiten sind uneingeschränkt möglich. Auf schwere körperliche Arbeit müssen Sie für drei Wochen verzichten.
Schenkelbruch
Schenkelhernien gehören zu den Brüchen der Leistenregion. Die Bruchpforte liegt hier im Gegensatz zum Leistenbruch unterhalb des Leistenbandes.
Während diese Hernien beim Mann sehr selten vorkommen, ist bei Frauen jeder zehnte Bruch in der Leistenregion eine Schenkelhernie. Bedingt durch die relativ kleine Bruchpforte findet sich oft keine typische Vorwölbung unter der Haut. Allerdingst kommt es häufiger zu Einklemmungen und Schmerzen als bei Leistenbrüchen. Oftmals strahlen die Schmerzen dabei in Richtung Oberschenkelinnenseite aus.
Diagnostik
Die Diagnosestellung erfolgt mittels Tastbefund und Ultraschalluntersuchung.
Operationsverfahren
Die operative Behandlung erfolgt wie beim Leistenbruch. Da operierte Schenkelhernien ohne Kunststoffnetz zu Wiederholungsbrüchen neigen, verschließen wir im Hernienzentrum Wesel die Bruchpforte in der Regel mit einem Kunststoffnetz. Ausnahmen bilden sehr kleine Brüche bei jungen Patient:innen.
Nabelbruch / epigastrischer Bruch
Nach dem Leistenbruch ist der Nabelbruch die zweithäufigste Hernie der Bauchwand. Die von Geburt an anatomische Schwachstelle der Bauchwand dort, wo ursprünglich die Nabelschnurgefäße hindurchtraten, kann dem Druck des Bauchinneren nicht mehr standhalten, und es bildet sich eine Bruchpforte. Bei einer sogenannten epigastrischen Hernie handelt es sich um eine Bruchbildungen an einer natürlichen Schwachstelle der Bauchdecke in der Mittellinie zwischen Nabel und Brustkorb.
Charakteristisch für die Nabelhernie ist eine verstärkte Vorwölbung oberhalb des Nabels und örtliche Schmerzen insbesondere bei körperlichen Belastungen. Im Extremfall kann es zu Ausstülpungen von Gewebe oder Teilen des Dick- oder Dünndarms aus dem Bauchraum unter die Haut kommen.
Diagnostik
Die Diagnosestellung erfolgt mittels Tastbefund, ggf. ergänzt durch eine Ultraschalluntersuchung der Bauchwand.
Operationsverfahren
Wie bei allen anderen Brüchen können die Organe in der Bruchpforte eingeklemmt werden und zu einem medizinischen Notfall werden, der sofortig operativ behandelt werden muss. Um dieser Notfallsituation zuvorzukommen, operieren wir Sie gerne geplant, denn ein Bruch heilt nie von selbst, sondern wird in der Regel immer größer.
Eine Ausnahme bilden Nabelhernien bei Kindern unter zwei Jahren. Hier besteht die Möglichkeit, dass sich die Hernie spontan wieder verschließt. Sofern keine Beschwerden bestehen, können wir hier mit einer Operation abwarten.
Die Operation eines Nabelbruchs kann sowohl konservativ mit Bauchschnitt als auch minimaliinvasiv mittels der sogenannten „Schlüsselloch-Chirurgie“ erfolgen. Beim Bauchschnitt wird am Unterrand des Nabels ein halbkreisförmiger Schnitt angelegt. Bei sehr kleinen Brüchen kann die Bruchpforte direkt mit einer Naht verschlossen werden. In der Mehrzahl der Fälle verstärken wir die Bauchwand durch Einpflanzen eines Kunststoffnetzes. Die Versorgung der epigastrischen Brüche erfolgt analog, hier wird der Hautschnitt direkt über dem Bruch geführt.
Vor allem bei größeren Brüchen, Rezidivbrüchen, nach bereits erfolgten Operationen oder ungünstigen OP-Bedingungen wie z.B. bei Übergewicht erfolgt der Eingriff meist minimalinvasiv. Hierbei versorgen wir den Bruch mittels Bauchspiegelung innerhalb der Bauchhöhle sowie legen und verankern ein Kunststoffnetz von innen vor die Bruchpforte. Das Netz überwächst mit der Zeit durch eine Gewebeschicht und bleibt so in seiner Position. Die Versorgung der epigastrischen Brüche erfolgt in analoger Weise. Welches Verfahren bei Ihnen zur Anwendung kommt, entscheiden wir stets individuell im Gespräch mit Ihnen.
Risikofaktoren für einen Nabelbruch bei Erwachsenen sind vor allem:
- Übergewicht
- starke körperliche Belastung
- Bindegewebsschwäche
Narbenbruch
In Deutschland treten jährlich zwischen 40.000 und 70.000 Narbenbrüche neu auf. In unserer Klinik operieren wir regelmäßig Narbenbrüche und verfügen über eine hohe Expertise in der Versorgung dieser Brüche. Auch Patientinnen und Patienten, die in einer anderen Klinik voroperiert worden sind, können sich vertrauensvoll an uns wenden.
Ein Narbenbruch entsteht im Bereich von Operationsnarben an der Bauchwand, wenn dort eine Schwächung der Bauchwand auftritt. Dies passiert nach bis zu 20 Prozent aller Operationen des Bauchraumes. In der Bauchwand entsteht dann eine Lücke, die so genannte Bruchpforte, durch die Fettgewebe oder Darmanteile aus der Bauchhöhle unter die Haut vorfallen können. Dies ist oft als Vorwölbung sicht- und tastbar.
Ein Narbenbruch muss nicht notwendigerweise Beschwerden verursachen. Gefürchtet ist die Einklemmung von Darmanteilen in der Bruchpforte, die dann absterben können, weil durch die Einklemmung die Blutzufuhr vermindert ist. In diesem Fall ist eine sofortige Operation notwendig.
Risikofaktoren
- Husten
- akute oder chronische Atemwegserkrankungen
- Darmverschluss
- Bauchwasser
- Übergewicht
- Nierenfunktionsstörungen
- postoperative Wundinfektionen
- Diabetes
- Tumor Erkrankungen
- Eiweißmangel
- Alkohol- und Nikotinmissbrauch
- Bindegewebsschwäche
- wiederholte Bauchschnitte
Symptome
Häufig bemerken Patient:innen zunächst nur eine kleine Vorwölbung im Narbenbereich. Diese kann sich im Verlauf mehr oder weniger rasch vergrößern. Insbesondere beim Stuhlgang, beim Husten, schwerem Heben oder Sport – immer dann, wenn die Bauchmuskulatur aktiv ist – tritt die Vorwölbung besonders deutlich hervor. Typische Beschwerden sind auch:
- Bauchschmerzen und Druckgefühl
- ziehende Schmerzen im Bereich einer Bauch-Operationsnarbe
- Verdauungsprobleme
- gestörte Bauchsymmetrie
- eine schlechte Funktion der Bauchmuskulatur des Zwerchfells
- Sodbrennen
- Schluckbeschwerden
In den meisten Fällen kann der Bruch in die Bauchhöhle zurückgedrückt werden. Treten jedoch starke Schmerzen auf, ist der Bruch nicht mehr verschiebbar oder liegt eine Einklemmung vor, ist eine dringliche medizinische Abklärung notwendig, um ein Absterben des Gewebes durch eine Operation vorzubeugen.
Diagnostik
Die Diagnose stellen wir in der Regel mittels Tastbefund. Bei sehr kleinen, nur schwer tastbaren Bruchlücken sind ergänzende Ultraschalluntersuchungen der Bauchdecke erforderlich. Um bei großen Brüchen das Ausmaß der Hernie einschätzen zu können, ist häufig eine ergänzende Bildgebung wie eine Computertomographie notwendig.
Operationsverfahren
Ein Narbenbruch bildet sich niemals von selbst zurück. Durch den Druck aus dem Bauchraum kommt es zu einer stetigen Vergrößerung der Bruchpforte, sodass immer mehr Darmanteile unter die Haut vorfallen und jederzeit eingeklemmt werden können. Um dieser Notfallsituation vorzubeugen, wird bei dieser Diagnose immer eine Operation notwendig.
Grundsätzlich stehen in Abhängigkeit von Größe und Lage des Narbenbruchs konventionelle Operationsverfahren mittels Bauchschnitts und Einpflanzung eines Kunststoffnetzes und minimal-invasive Operationstechniken zur Verfügung.
In Ausnahmefällen – bei sehr kleinen Brüchen unter zwei Zentimeter – kann die Bauchdecke nach Wiedereröffnung der alten Narbe mittels Naht wieder verschlossen werden. Bei größeren Hernien wird die Bauchdecke durch ein Kunststoffnetz verstärkt. Dabei wird das Netz hinter die Muskulatur eingebracht (sog. Sublay-Technik) und mit Nähten an der Bauchwand fixiert.
Bei der minimalinvasiven Operation versorgen wir den Bruch mittels Bauchspiegelung innerhalb der Bauchhöhle und legen ein Kunststoffnetz von innen vor die Bruchpforte.
Dieses wird mit selbstauflösenden Ankern an der Bauchdecke befestigt. Das Netz verwächst mit der Zeit mit einer Gewebeschicht und bleibt so auch nach Auflösung der Verankerung fest in seiner Position verwachsen. Dies bedeutet eine hohe Sicherheit für unsere Patientinnen und Patienten.
Sehr große Brüche, bei denen beträchtliche Teile des Darms aus der Bauchhöhle in den Bruch verlagert sind, stellen eine besondere chirurgische Herausforderung dar. Die operative Versorgung solcher Hernien erfordert immer ein passendes Konzept für die Patient:innen, welche wir individuell mit Ihnen planen.
Welches Verfahren bei Ihnen zur Anwendung kommt, entscheiden wir in einem persönlichen, ausführlichen Gespräch mit Ihnen
Komplikationen / Nebenwirkungen
Insgesamt sind Komplikationen nach Narbenbruchoperationen mit und ohne Netzeinlage selten. Nach Implantationen großer Kunststoffnetze kann es jedoch zu wässrigen, nicht infektiösen Flüssigkeitsansammlungen im Wundbereich (Serome) kommen. Diese bilden sich meist nach einigen Wochen spontan zurück und sind in der Regel nicht behandlungsbedürftig. In seltenen Fällen – bei Fortbestehen größerer Flüssigkeitsansammlungen – ist eine Punktion erforderlich. Dies lässt sich einfach durch eine Ultraschalluntersuchung feststellen. Durch die Nähte der Bauchwandschichten und die Befestigung der Netze in der Bauchwand kann es häufiger für einige Wochen zu einem Ziehen in der Bauchwand kommen, insbesondere beim Beugen und Drehen des Rumpfes.
Zwerchfellbruch / Hiatushernie
Etwa ein Viertel aller Menschen über 50 Jahre leiden an der sogenannten Hiatushernie. Brust- und Bauchraum sind durch das Zwerchfell voneinander getrennt. Im großen Atemmuskel, dem Zwerchfell, befindet sich eine Öffnung, durch die die Speiseröhre vom Brustraum in den Bauchraum übergeht. Sie ist gerade so groß, dass die Speiseröhre genau hindurchpasst. Weitet sich die Öffnung und wöbt sich der Magen in den Brustkorb, so spricht man von einem Zwerchfellbruch.
In den meisten Fällen verursachen Zwerchfellbrüche keine Beschwerden oder Krankheitszeichen und sind deshalb auch nicht behandlungsbedürftig. Ist allerdings der Verschlussmechanismus des Mageneingangs gestört, kann es durch zurückfließende Magensäure zu Funktionsstörungen und zur Refluxkrankheit (GERD = gastro-esophageal reflux disease) kommen, was zu Sodbrennen und Brustschmerzen führen kann. Weitere Begleitsymptome können Asthma, Husten, Schluckbeschwerden, Kehlkopfentzündung oder Schmerzen hinter dem Brustbein sein.
Die Beschwerden lassen sich meist auf eine chronische Entzündung der Speiseröhrenschleimhaut zurückführen (Refluxösophagitis), die durch das Zurückfließen von saurem Mageninhalt in die Speiseröhre entsteht. Bei großen Brüchen können sich Teile oder auch der komplette Magen durch die Bruchlücke in den Brustkorb verlagern. Eine operative Behandlung ist dann unumgänglich.
Diagnostik
Die typischen Beschwerden geben uns erste Hinweise auf eine Refluxösophagitis. Allerdings gibt es eine Reihe anderer Krankheiten, die ebenfalls Brustschmerzen verursachen. Diese müssen wir daher zunächst ausschließen. Die durchzuführenden Untersuchungen planen wir individuell in unserem spezialisierten Refluxzentrum gemeinsam mit Ihnen.
Eine Magenspiegelung (Ösophago-Gastroskopie) ist dabei die Methode der Wahl. Veränderungen der Schleimhaut sind so direkt erkennbar. Gegebenenfalls werden während der Magenspiegelung Schleimhautproben entnommen.
In unserer Klinik wird in den meisten Fällen eine pH-Metrie durchgeführt: Sie als Patient:in schlucken eine kleine Sonde, welche die Konzentration der Säure in der Speiseröhre misst. Zur Differenzierung zwischen anderen Krankheiten der Speiseröhre bedarf es mitunter einer sogenannten Ösophagus-Manometrie. Hierbei messen wir Drucke in der Speiseröhre und in Ihrem unteren Schließmuskel.
Besteht ein großer Zwerchfellbruch, ist gegebenenfalls eine Röntgenkontrastdarstellung erforderlich.
Therapie
Ein Zwerchfellbruch und eine Refluxkrankheit heilen nicht von selbst. Die Therapie besteht zunächst aus säureblockierenden oder säurebindenden Medikamenten.
Wenn
- die Medikamente nicht den erwünschten Erfolg zeigen
- der:die Patient:in diese nicht verträgt
- sonstige Gründe gegen die medikamentöse Therapie sprechen
- der:die Patient:in dauerhafte Schluckstörungen hat
- Blutungen am Mageneingang entstehen
können diese Patient:innen laparoskopisch (per Bauchspiegelung) minimalinvasiv operiert werden. Hierzu nutzen wir auch häufig die robotische Chirurgie. Das saure Aufstoßen kann so dauerhaft behandelt werden. In den meisten Fällen muss der:die Patient:in danach keine Medikamente mehr einnehmen.
Parastomalhernie / Bruch bei künstlichem Darmausgang
Etwa 60 bis 100 Prozent aller Patient:innen, die einen künstlichen Darmausgang haben, leiden unter einer sogenannten Parastomalhernie.
Bei diesem Bruch ist die Durchtrittsöffnung des Darmes durch die Bauchwand krankhaft erweitert, sodass ein Bruchsack, häufig mit Darmschlingen, nach außen hervortritt.
Im Hernienzentrum Wesel empfehlen wir die Operation der Parastomalhernie bei
- chronischen Hautproblemen
- Bauchschmerzen und Beschwerden, die auf das Stoma zurückzuführen sind
- Problemen der Stomaversorgung
- Größenzunahme der Hernie
- bei einem Passage-Hindernis im Bruchsack mit Problemen der Darmentleerung
Liegt ein Darmverschluss oder Darmdurchbruch im Bruchsack vor, handelt es sich um einen Notfall, der umgehend operativ behandelt werden muss.
Als Operationsmethode bevorzugen wir die minimalinvasive Technik (Bauchspiegeltechnik, Laparoskopie). Sie ist die Operationsmethode der ersten Wahl, da sie für die meistens voroperierten Bauchdecken am schonendsten ist. Bei diesem Eingriff werden zunächst Verwachsungen des Darmes gelöst und der in die Bauchdecke vorgefallener Darm zurück in die Bauchhöhle verlegt. Der Darm wird dann mit speziell beschichteten Netzen befestigt, indem ein Tunnel gebildet wird und der Darm zusätzlich vor dem Austritt zur Seite hin geschient wird (Sandwich-Technik). Erfahrungsgemäß lässt sich auf diese Weise ein sicherer Verschluss der Hernie erreichen.
Gerne beraten wir Sie persönlich bezüglich des Operationszeitpunktes und zum Management der Hernie in der Zwischenzeit. Bei der Entscheidungsfindung zur Operation kann selbstverständlich unsere Stoma-Therapeutin mit einbezogen werden.
Leistenbruch
Leistenbrüche sind ein weit verbreitetes Phänomen. So erkranken etwa 27 Prozent der Männer und 3 Prozent der Frauen im Laufe ihres Lebens an einem Leistenbruch. Diese machen sich häufig als weiche Vorwölbung bemerkbar.
Diese Brüche sind vor allem beim Husten, bei chronischer Verstopfung, Tragen schwerer Lasten oder Treppensteigen spürbar und können Schmerzen verursachen. Häufig kommt es dabei zu einem Druckgefühl oder einem Stechen, nicht selten auch zu ausstrahlenden Schmerzen oder einem Ziehen in Richtung Hoden. Im Liegen sind diese Beschwerden meist rückläufig; in vielen Fällen bemerken Patient:innen eine Hernie lange Zeit nicht.
Gefährlich wird sie jedoch, wenn Eingeweide in die Spalte der Bauchdeckenausstülpung, den sogenannten Bruchsack, rutschen. Schieben sich Darmteile in die Bruchlücke und werden eingeklemmt, können sie so stark geschädigt werden, dass sie innerhalb kürzester Zeit absterben. Dann besteht aufgrund einer drohenden Bauchfellentzündung Lebensgefahr, eine sofortige Operation ist dann notwendig.
Risikofaktoren
- angeborene Bindegewebsschwäche
- chronischer Husten, Asthma, chronische Bronchitis
- Verstopfung, starkes Pressen beim Stuhlgang
- Übergewicht
- übermäßige körperliche Belastung durch Arbeit oder Sport
- Bauchwassersucht
- Unterernährung, Eiweißmangel, Tumorleiden, Kortisondauertherapie
Diagnostik
Die Diagnose eines Leistenbruchs wird im Rahmen einer körperlichen Untersuchung gestellt. Bei unklaren Befunden nutzen wir zusätzlich eine Ultraschalluntersuchung zur Diagnostik. Nur selten sind weiterführende Untersuchungen wie eine MRT oder eine CT erforderlich.
Operationsverfahren
Die Operation eines Leistenbruchs ist weltweit der häufigste Eingriff in der Allgemeinchirurgie. Alleine in Deutschland erfolgen pro Jahr ca. 275.000 Leistenbruchoperationen.
Dabei greifen wir sowohl auf offene als auch endoskopische Operationsverfahren zurück. Entscheidend für die Wahl der OP-Methode sind die individuellen Lebensumstände, die Größe des Bruchs, Begleiterkrankungen aber auch Voroperationen, die wir bei der Planung Ihrer OP individuell berücksichtigen.
Verhalten nach einer Leistenbruch-Operation
Nach eine erfolgten Leistenbruch-Operation sollten Sie sich für zwei Wochen mit schmerzangepasster Belastung schonen.
Unsere Devise lautet dabei: “Alles, was nicht weh tut, ist erlaubt." Unsere Patient:innen dürfen beispielsweise kurz nach der OP wieder duschen und können sich am normalen Alltagsleben beteiligen. Spazierengehen, Autofahren, Fahrradfahren, übliche Hausarbeiten und sitzende Tätigkeiten sind uneingeschränkt möglich. Auf schwere körperliche Arbeit müssen Sie für drei Wochen verzichten.
Schenkelbruch
Schenkelhernien gehören zu den Brüchen der Leistenregion. Die Bruchpforte liegt hier im Gegensatz zum Leistenbruch unterhalb des Leistenbandes.
Während diese Hernien beim Mann sehr selten vorkommen, ist bei Frauen jeder zehnte Bruch in der Leistenregion eine Schenkelhernie. Bedingt durch die relativ kleine Bruchpforte findet sich oft keine typische Vorwölbung unter der Haut. Allerdingst kommt es häufiger zu Einklemmungen und Schmerzen als bei Leistenbrüchen. Oftmals strahlen die Schmerzen dabei in Richtung Oberschenkelinnenseite aus.
Diagnostik
Die Diagnosestellung erfolgt mittels Tastbefund und Ultraschalluntersuchung.
Operationsverfahren
Die operative Behandlung erfolgt wie beim Leistenbruch. Da operierte Schenkelhernien ohne Kunststoffnetz zu Wiederholungsbrüchen neigen, verschließen wir im Hernienzentrum Wesel die Bruchpforte in der Regel mit einem Kunststoffnetz. Ausnahmen bilden sehr kleine Brüche bei jungen Patient:innen.
Nabelbruch / epigastrischer Bruch
Nach dem Leistenbruch ist der Nabelbruch die zweithäufigste Hernie der Bauchwand. Die von Geburt an anatomische Schwachstelle der Bauchwand dort, wo ursprünglich die Nabelschnurgefäße hindurchtraten, kann dem Druck des Bauchinneren nicht mehr standhalten, und es bildet sich eine Bruchpforte. Bei einer sogenannten epigastrischen Hernie handelt es sich um eine Bruchbildungen an einer natürlichen Schwachstelle der Bauchdecke in der Mittellinie zwischen Nabel und Brustkorb.
Charakteristisch für die Nabelhernie ist eine verstärkte Vorwölbung oberhalb des Nabels und örtliche Schmerzen insbesondere bei körperlichen Belastungen. Im Extremfall kann es zu Ausstülpungen von Gewebe oder Teilen des Dick- oder Dünndarms aus dem Bauchraum unter die Haut kommen.
Diagnostik
Die Diagnosestellung erfolgt mittels Tastbefund, ggf. ergänzt durch eine Ultraschalluntersuchung der Bauchwand.
Operationsverfahren
Wie bei allen anderen Brüchen können die Organe in der Bruchpforte eingeklemmt werden und zu einem medizinischen Notfall werden, der sofortig operativ behandelt werden muss. Um dieser Notfallsituation zuvorzukommen, operieren wir Sie gerne geplant, denn ein Bruch heilt nie von selbst, sondern wird in der Regel immer größer.
Eine Ausnahme bilden Nabelhernien bei Kindern unter zwei Jahren. Hier besteht die Möglichkeit, dass sich die Hernie spontan wieder verschließt. Sofern keine Beschwerden bestehen, können wir hier mit einer Operation abwarten.
Die Operation eines Nabelbruchs kann sowohl konservativ mit Bauchschnitt als auch minimaliinvasiv mittels der sogenannten „Schlüsselloch-Chirurgie“ erfolgen. Beim Bauchschnitt wird am Unterrand des Nabels ein halbkreisförmiger Schnitt angelegt. Bei sehr kleinen Brüchen kann die Bruchpforte direkt mit einer Naht verschlossen werden. In der Mehrzahl der Fälle verstärken wir die Bauchwand durch Einpflanzen eines Kunststoffnetzes. Die Versorgung der epigastrischen Brüche erfolgt analog, hier wird der Hautschnitt direkt über dem Bruch geführt.
Vor allem bei größeren Brüchen, Rezidivbrüchen, nach bereits erfolgten Operationen oder ungünstigen OP-Bedingungen wie z.B. bei Übergewicht erfolgt der Eingriff meist minimalinvasiv. Hierbei versorgen wir den Bruch mittels Bauchspiegelung innerhalb der Bauchhöhle sowie legen und verankern ein Kunststoffnetz von innen vor die Bruchpforte. Das Netz überwächst mit der Zeit durch eine Gewebeschicht und bleibt so in seiner Position. Die Versorgung der epigastrischen Brüche erfolgt in analoger Weise. Welches Verfahren bei Ihnen zur Anwendung kommt, entscheiden wir stets individuell im Gespräch mit Ihnen.
Risikofaktoren für einen Nabelbruch bei Erwachsenen sind vor allem:
- Übergewicht
- starke körperliche Belastung
- Bindegewebsschwäche
Narbenbruch
In Deutschland treten jährlich zwischen 40.000 und 70.000 Narbenbrüche neu auf. In unserer Klinik operieren wir regelmäßig Narbenbrüche und verfügen über eine hohe Expertise in der Versorgung dieser Brüche. Auch Patientinnen und Patienten, die in einer anderen Klinik voroperiert worden sind, können sich vertrauensvoll an uns wenden.
Ein Narbenbruch entsteht im Bereich von Operationsnarben an der Bauchwand, wenn dort eine Schwächung der Bauchwand auftritt. Dies passiert nach bis zu 20 Prozent aller Operationen des Bauchraumes. In der Bauchwand entsteht dann eine Lücke, die so genannte Bruchpforte, durch die Fettgewebe oder Darmanteile aus der Bauchhöhle unter die Haut vorfallen können. Dies ist oft als Vorwölbung sicht- und tastbar.
Ein Narbenbruch muss nicht notwendigerweise Beschwerden verursachen. Gefürchtet ist die Einklemmung von Darmanteilen in der Bruchpforte, die dann absterben können, weil durch die Einklemmung die Blutzufuhr vermindert ist. In diesem Fall ist eine sofortige Operation notwendig.
Risikofaktoren
- Husten
- akute oder chronische Atemwegserkrankungen
- Darmverschluss
- Bauchwasser
- Übergewicht
- Nierenfunktionsstörungen
- postoperative Wundinfektionen
- Diabetes
- Tumor Erkrankungen
- Eiweißmangel
- Alkohol- und Nikotinmissbrauch
- Bindegewebsschwäche
- wiederholte Bauchschnitte
Symptome
Häufig bemerken Patient:innen zunächst nur eine kleine Vorwölbung im Narbenbereich. Diese kann sich im Verlauf mehr oder weniger rasch vergrößern. Insbesondere beim Stuhlgang, beim Husten, schwerem Heben oder Sport – immer dann, wenn die Bauchmuskulatur aktiv ist – tritt die Vorwölbung besonders deutlich hervor. Typische Beschwerden sind auch:
- Bauchschmerzen und Druckgefühl
- ziehende Schmerzen im Bereich einer Bauch-Operationsnarbe
- Verdauungsprobleme
- gestörte Bauchsymmetrie
- eine schlechte Funktion der Bauchmuskulatur des Zwerchfells
- Sodbrennen
- Schluckbeschwerden
In den meisten Fällen kann der Bruch in die Bauchhöhle zurückgedrückt werden. Treten jedoch starke Schmerzen auf, ist der Bruch nicht mehr verschiebbar oder liegt eine Einklemmung vor, ist eine dringliche medizinische Abklärung notwendig, um ein Absterben des Gewebes durch eine Operation vorzubeugen.
Diagnostik
Die Diagnose stellen wir in der Regel mittels Tastbefund. Bei sehr kleinen, nur schwer tastbaren Bruchlücken sind ergänzende Ultraschalluntersuchungen der Bauchdecke erforderlich. Um bei großen Brüchen das Ausmaß der Hernie einschätzen zu können, ist häufig eine ergänzende Bildgebung wie eine Computertomographie notwendig.
Operationsverfahren
Ein Narbenbruch bildet sich niemals von selbst zurück. Durch den Druck aus dem Bauchraum kommt es zu einer stetigen Vergrößerung der Bruchpforte, sodass immer mehr Darmanteile unter die Haut vorfallen und jederzeit eingeklemmt werden können. Um dieser Notfallsituation vorzubeugen, wird bei dieser Diagnose immer eine Operation notwendig.
Grundsätzlich stehen in Abhängigkeit von Größe und Lage des Narbenbruchs konventionelle Operationsverfahren mittels Bauchschnitts und Einpflanzung eines Kunststoffnetzes und minimal-invasive Operationstechniken zur Verfügung.
In Ausnahmefällen – bei sehr kleinen Brüchen unter zwei Zentimeter – kann die Bauchdecke nach Wiedereröffnung der alten Narbe mittels Naht wieder verschlossen werden. Bei größeren Hernien wird die Bauchdecke durch ein Kunststoffnetz verstärkt. Dabei wird das Netz hinter die Muskulatur eingebracht (sog. Sublay-Technik) und mit Nähten an der Bauchwand fixiert.
Bei der minimalinvasiven Operation versorgen wir den Bruch mittels Bauchspiegelung innerhalb der Bauchhöhle und legen ein Kunststoffnetz von innen vor die Bruchpforte.
Dieses wird mit selbstauflösenden Ankern an der Bauchdecke befestigt. Das Netz verwächst mit der Zeit mit einer Gewebeschicht und bleibt so auch nach Auflösung der Verankerung fest in seiner Position verwachsen. Dies bedeutet eine hohe Sicherheit für unsere Patientinnen und Patienten.
Sehr große Brüche, bei denen beträchtliche Teile des Darms aus der Bauchhöhle in den Bruch verlagert sind, stellen eine besondere chirurgische Herausforderung dar. Die operative Versorgung solcher Hernien erfordert immer ein passendes Konzept für die Patient:innen, welche wir individuell mit Ihnen planen.
Welches Verfahren bei Ihnen zur Anwendung kommt, entscheiden wir in einem persönlichen, ausführlichen Gespräch mit Ihnen
Komplikationen / Nebenwirkungen
Insgesamt sind Komplikationen nach Narbenbruchoperationen mit und ohne Netzeinlage selten. Nach Implantationen großer Kunststoffnetze kann es jedoch zu wässrigen, nicht infektiösen Flüssigkeitsansammlungen im Wundbereich (Serome) kommen. Diese bilden sich meist nach einigen Wochen spontan zurück und sind in der Regel nicht behandlungsbedürftig. In seltenen Fällen – bei Fortbestehen größerer Flüssigkeitsansammlungen – ist eine Punktion erforderlich. Dies lässt sich einfach durch eine Ultraschalluntersuchung feststellen. Durch die Nähte der Bauchwandschichten und die Befestigung der Netze in der Bauchwand kann es häufiger für einige Wochen zu einem Ziehen in der Bauchwand kommen, insbesondere beim Beugen und Drehen des Rumpfes.
Zwerchfellbruch / Hiatushernie
Etwa ein Viertel aller Menschen über 50 Jahre leiden an der sogenannten Hiatushernie. Brust- und Bauchraum sind durch das Zwerchfell voneinander getrennt. Im großen Atemmuskel, dem Zwerchfell, befindet sich eine Öffnung, durch die die Speiseröhre vom Brustraum in den Bauchraum übergeht. Sie ist gerade so groß, dass die Speiseröhre genau hindurchpasst. Weitet sich die Öffnung und wöbt sich der Magen in den Brustkorb, so spricht man von einem Zwerchfellbruch.
In den meisten Fällen verursachen Zwerchfellbrüche keine Beschwerden oder Krankheitszeichen und sind deshalb auch nicht behandlungsbedürftig. Ist allerdings der Verschlussmechanismus des Mageneingangs gestört, kann es durch zurückfließende Magensäure zu Funktionsstörungen und zur Refluxkrankheit (GERD = gastro-esophageal reflux disease) kommen, was zu Sodbrennen und Brustschmerzen führen kann. Weitere Begleitsymptome können Asthma, Husten, Schluckbeschwerden, Kehlkopfentzündung oder Schmerzen hinter dem Brustbein sein.
Die Beschwerden lassen sich meist auf eine chronische Entzündung der Speiseröhrenschleimhaut zurückführen (Refluxösophagitis), die durch das Zurückfließen von saurem Mageninhalt in die Speiseröhre entsteht. Bei großen Brüchen können sich Teile oder auch der komplette Magen durch die Bruchlücke in den Brustkorb verlagern. Eine operative Behandlung ist dann unumgänglich.
Diagnostik
Die typischen Beschwerden geben uns erste Hinweise auf eine Refluxösophagitis. Allerdings gibt es eine Reihe anderer Krankheiten, die ebenfalls Brustschmerzen verursachen. Diese müssen wir daher zunächst ausschließen. Die durchzuführenden Untersuchungen planen wir individuell in unserem spezialisierten Refluxzentrum gemeinsam mit Ihnen.
Eine Magenspiegelung (Ösophago-Gastroskopie) ist dabei die Methode der Wahl. Veränderungen der Schleimhaut sind so direkt erkennbar. Gegebenenfalls werden während der Magenspiegelung Schleimhautproben entnommen.
In unserer Klinik wird in den meisten Fällen eine pH-Metrie durchgeführt: Sie als Patient:in schlucken eine kleine Sonde, welche die Konzentration der Säure in der Speiseröhre misst. Zur Differenzierung zwischen anderen Krankheiten der Speiseröhre bedarf es mitunter einer sogenannten Ösophagus-Manometrie. Hierbei messen wir Drucke in der Speiseröhre und in Ihrem unteren Schließmuskel.
Besteht ein großer Zwerchfellbruch, ist gegebenenfalls eine Röntgenkontrastdarstellung erforderlich.
Therapie
Ein Zwerchfellbruch und eine Refluxkrankheit heilen nicht von selbst. Die Therapie besteht zunächst aus säureblockierenden oder säurebindenden Medikamenten.
Wenn
- die Medikamente nicht den erwünschten Erfolg zeigen
- der:die Patient:in diese nicht verträgt
- sonstige Gründe gegen die medikamentöse Therapie sprechen
- der:die Patient:in dauerhafte Schluckstörungen hat
- Blutungen am Mageneingang entstehen
können diese Patient:innen laparoskopisch (per Bauchspiegelung) minimalinvasiv operiert werden. Hierzu nutzen wir auch häufig die robotische Chirurgie. Das saure Aufstoßen kann so dauerhaft behandelt werden. In den meisten Fällen muss der:die Patient:in danach keine Medikamente mehr einnehmen.
Parastomalhernie / Bruch bei künstlichem Darmausgang
Etwa 60 bis 100 Prozent aller Patient:innen, die einen künstlichen Darmausgang haben, leiden unter einer sogenannten Parastomalhernie.
Bei diesem Bruch ist die Durchtrittsöffnung des Darmes durch die Bauchwand krankhaft erweitert, sodass ein Bruchsack, häufig mit Darmschlingen, nach außen hervortritt.
Im Hernienzentrum Wesel empfehlen wir die Operation der Parastomalhernie bei
- chronischen Hautproblemen
- Bauchschmerzen und Beschwerden, die auf das Stoma zurückzuführen sind
- Problemen der Stomaversorgung
- Größenzunahme der Hernie
- bei einem Passage-Hindernis im Bruchsack mit Problemen der Darmentleerung
Liegt ein Darmverschluss oder Darmdurchbruch im Bruchsack vor, handelt es sich um einen Notfall, der umgehend operativ behandelt werden muss.
Als Operationsmethode bevorzugen wir die minimalinvasive Technik (Bauchspiegeltechnik, Laparoskopie). Sie ist die Operationsmethode der ersten Wahl, da sie für die meistens voroperierten Bauchdecken am schonendsten ist. Bei diesem Eingriff werden zunächst Verwachsungen des Darmes gelöst und der in die Bauchdecke vorgefallener Darm zurück in die Bauchhöhle verlegt. Der Darm wird dann mit speziell beschichteten Netzen befestigt, indem ein Tunnel gebildet wird und der Darm zusätzlich vor dem Austritt zur Seite hin geschient wird (Sandwich-Technik). Erfahrungsgemäß lässt sich auf diese Weise ein sicherer Verschluss der Hernie erreichen.
Gerne beraten wir Sie persönlich bezüglich des Operationszeitpunktes und zum Management der Hernie in der Zwischenzeit. Bei der Entscheidungsfindung zur Operation kann selbstverständlich unsere Stoma-Therapeutin mit einbezogen werden.
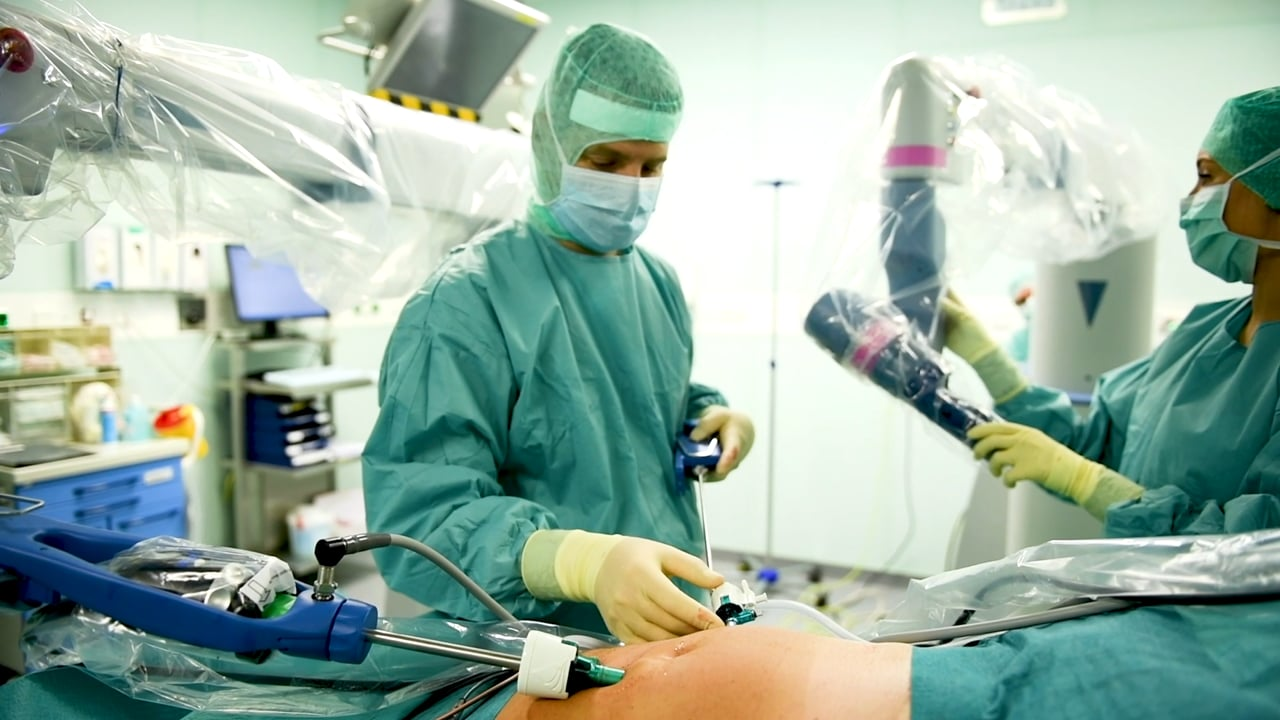
Unsere Operationsverfahren bei Hernien
Wir nutzen modernste Techniken, um den Bruchinhalt in den Bauchraum zurückzuverlagern, die Bruchpforte in der Bauchdecke mit einem Kunststoffnetz zu schließen und das körpereigene Gewebe zu stabilisieren. Dabei operieren wir in der Regel minimalinvasiv mit einem endoskopischen Verfahren. Diese für Patient:innen schonende Operationsmethode ermöglicht eine schnelle Rückkehr in den Alltag.
Minimalinvasive Chirurgie (MIC)
Eingriffe, die minimalinvasiv durchgeführt werden, brauchen nur kleine Schnitte. Am Bauch verwenden wir hier sogenannten Trokare, über die wir unsere kleinen Instrumente in die Bauchhöhle einführen. Mit einer HDTV-Kamer mit eigener Lichtquelle kann so das Operationsgebiet bestens eingesehen werden Dennoch können die gleichen Reparaturmethoden durchgeführt werden, wofür noch vor wenigen Jahren große Bauch-OP von notwendig waren.
Mit Hilfe der sogenannten Schlüsselloch-Technik versorgen wir bereits seit vielen Jahren routiniert u.a. Narben-, Bauchwand- und Leistenbrüche. Die Vorteile dieses Verfahrens für unsere Patientinnen und Patienten liegen dabei auf der Hand: Belastung, OP-Dauer, Narben und Rekonvaleszenz-Zeit können deutlich minimiert werden.
MILOS-Operationsverfahren
Die MILOS-Operation ist ein noch junges endoskopisches Verfahren bei Bauchwand- und Narbenhernien. Dabei wird minimal-invasiv ein Kunststoffnetz außerhalb der Bauchhöhle zwischen Bauchfell und Bindegewebe eingebracht. Über einen kleinen Schnitt werden hierzu unter Vollnarkose eine Kamera sowie die OP-Instrumente eingeführt. Zunächst muss dabei das vorgewölbte Bauchfell entfernt und im Anschluss wieder zugenäht. Danach wird das Netz mithilfe der endoskopischen Instrumente ausgerollt und befestigt. Anschließend wird die Bruchlücke über dem Kunststoffnetz wieder verschlossen. Zurück bleibt nur eine winzige Narbe.
Vorteile
- kleine Schnitte
- deutlich weniger Schmerzen nach der OP als bei allen anderen etablierten OP-Verfahren
- geringeres Komplikationsrisiko für Blutungen, Entzündungen oder Organverletzungen
- sehr gute Wiederherstellung der Bauchwandfunktion kosmetisch gutes Ergebnis
- deutlich reduziertes Risiko für Rezidive (Wiederholungsbrüche)
- zügige Entlassung aus dem Krankenhaus
- sehr schnelle Belastbarkeit
- sportliche Aktivitäten nach 1 bis 2 Wochen wieder möglich
Senhance® Surgical Robotic System
Das Senhance® Surgical Robotic System der Firma TransEnterix stellt einen großen Fortschritt auf dem Gebiet der minimal-invasiven Operationen dar. Wir bieten es Patienten und Patientinnen in unserem Hernienzentrum u.a. bei Operationen von Leisten- und Zwerchfellbrüchen an.
Das System bietet in 16-facher Vergrößerung gestochen scharfe, hochauflösende 3D-Bilder der anatomischen Strukturen aus dem Bauchraum. Der Roboter fungiert dabei als Schnittstelle und führt alle Manöver des Operateurs über hydraulische Mikrobewegungen in Echtzeit durch. Die Präzision dieser Bewegungen sorgt für einen äußerst exakten Operationsvorgang. Die Steuerung der Kamera erfolgt über die Augenbewegungen des Operateurs, die der Instrumente im Bauchinneren mit seinen Händen und Füßen.
Durch dieses Robotic-unterstützende Operationsverfahren und kleine Schnitte werden bei dieser noch jungen Methode profitieren unsere Patientinnen und Patienten. Neben der onkologischen Tumorchirurgie garantiert der OP-Roboter auch bei zahlreichen gutartigen Baucheingriffen eine neue einzigartige präzise Unterstützung.
Minimalinvasive Chirurgie (MIC)
Eingriffe, die minimalinvasiv durchgeführt werden, brauchen nur kleine Schnitte. Am Bauch verwenden wir hier sogenannten Trokare, über die wir unsere kleinen Instrumente in die Bauchhöhle einführen. Mit einer HDTV-Kamer mit eigener Lichtquelle kann so das Operationsgebiet bestens eingesehen werden Dennoch können die gleichen Reparaturmethoden durchgeführt werden, wofür noch vor wenigen Jahren große Bauch-OP von notwendig waren.
Mit Hilfe der sogenannten Schlüsselloch-Technik versorgen wir bereits seit vielen Jahren routiniert u.a. Narben-, Bauchwand- und Leistenbrüche. Die Vorteile dieses Verfahrens für unsere Patientinnen und Patienten liegen dabei auf der Hand: Belastung, OP-Dauer, Narben und Rekonvaleszenz-Zeit können deutlich minimiert werden.
MILOS-Operationsverfahren
Die MILOS-Operation ist ein noch junges endoskopisches Verfahren bei Bauchwand- und Narbenhernien. Dabei wird minimal-invasiv ein Kunststoffnetz außerhalb der Bauchhöhle zwischen Bauchfell und Bindegewebe eingebracht. Über einen kleinen Schnitt werden hierzu unter Vollnarkose eine Kamera sowie die OP-Instrumente eingeführt. Zunächst muss dabei das vorgewölbte Bauchfell entfernt und im Anschluss wieder zugenäht. Danach wird das Netz mithilfe der endoskopischen Instrumente ausgerollt und befestigt. Anschließend wird die Bruchlücke über dem Kunststoffnetz wieder verschlossen. Zurück bleibt nur eine winzige Narbe.
Vorteile
- kleine Schnitte
- deutlich weniger Schmerzen nach der OP als bei allen anderen etablierten OP-Verfahren
- geringeres Komplikationsrisiko für Blutungen, Entzündungen oder Organverletzungen
- sehr gute Wiederherstellung der Bauchwandfunktion kosmetisch gutes Ergebnis
- deutlich reduziertes Risiko für Rezidive (Wiederholungsbrüche)
- zügige Entlassung aus dem Krankenhaus
- sehr schnelle Belastbarkeit
- sportliche Aktivitäten nach 1 bis 2 Wochen wieder möglich
Senhance® Surgical Robotic System
Das Senhance® Surgical Robotic System der Firma TransEnterix stellt einen großen Fortschritt auf dem Gebiet der minimal-invasiven Operationen dar. Wir bieten es Patienten und Patientinnen in unserem Hernienzentrum u.a. bei Operationen von Leisten- und Zwerchfellbrüchen an.
Das System bietet in 16-facher Vergrößerung gestochen scharfe, hochauflösende 3D-Bilder der anatomischen Strukturen aus dem Bauchraum. Der Roboter fungiert dabei als Schnittstelle und führt alle Manöver des Operateurs über hydraulische Mikrobewegungen in Echtzeit durch. Die Präzision dieser Bewegungen sorgt für einen äußerst exakten Operationsvorgang. Die Steuerung der Kamera erfolgt über die Augenbewegungen des Operateurs, die der Instrumente im Bauchinneren mit seinen Händen und Füßen.
Durch dieses Robotic-unterstützende Operationsverfahren und kleine Schnitte werden bei dieser noch jungen Methode profitieren unsere Patientinnen und Patienten. Neben der onkologischen Tumorchirurgie garantiert der OP-Roboter auch bei zahlreichen gutartigen Baucheingriffen eine neue einzigartige präzise Unterstützung.
Unser Team ist für Sie da:
In unserem Kompetenzzentrum für Hernienchirurgie arbeiten langjährig erfahrene und qualitätsgesicherte Hernien-Chirurgen mit hoher medizinischer Expertise.
Unser Ziel ist die rasche, schonende, komplikationslose und dauerhafte Heilung Ihres Bruches. Dazu gehört für uns:
- Patient:innenkomfort
- Patient:innensicherheit nach WHO
- Spitzenmedizin durch Spezialisierung
- Mitwirkung an aktuellen Studien, Qualitätssicherung
- Einsatz modernster, auf den:die Patient:in zugeschnittene Operationsverfahren
- Kontinuierliche ärztliche Fortbildungen durch Teilnahme an nationalen und internationalen Kongressen
- Verwendung modernster Implantate
- Individuelle Betäubungsverfahren

Dr. med. Olaf Hansen
Ärztliche Leitung Hernienzentrum

Dr. med. Marc Maaß
Das Team setzt sich aus Expert:innen folgender Kliniken zusammen:
Zusammengeschlossene Experten:
Netzwerkpartner der Niedergelassenen Kolleg:innen
Vereinbaren Sie Ihren Termin:
Sekretariat & Ambulanz
Sekretariat
Andrea Conrad-Pautz
Tel.: 0281 106-2100
Fax: 0281 106-2199
E-Mail: conrad-pautz@evkwesel.de
Sprechzeiten
Montag bis Freitag: 8:00 - 16:00 Uhr
Unsere Sprechstunden:
Bei Verdacht auf eine Hernie oder bei bereits gestellter Diagnose beraten wir Sie gerne über die Therapiemöglichkeiten.
Ein Termin in unserer speziell eingerichteten Hernien-Sprechstunde kann über das Sekretariat unserer Klinik vereinbart werden.
Bevor Sie sich in der Sprechstunde vorstellen, benötigen Sie entweder
- eine Überweisung eines niedergelassenen Chirurgen oder
- eine Einweisung Ihres Haus- oder Facharztes.
Sie melden sich mit Ihrer Über-/Einweisung zunächst in unserem Zentralen Anmeldebereich (ZAB) im Erdgeschoss. Hier werden Ihre persönlichen Patientendaten (Name, Geburtsdatum, Adresse und Krankenversicherungsdaten) erhoben und eine Patientenakte erstellt. Von hier aus werden Sie dann in die jeweilige Sprechstunde weitergeleitet.
Bitte bringen Sie alle für die Krankenhausbehandlung wichtigen Unterlagen mit:
- Medikamentenliste
- Befunde
- Untersuchungsergebnisse
- Röntgenbilder/CD`s
Betroffenen empfehlen wir die Kontaktaufnahme zur Hernien-Selbsthilfe Deutschland e.V. – diese informiert umfangreich aus Sicht von Erkrankten und beschreibt mutmachende Erfolgsgeschichten. Zudem organisiert der Verein einmal jährlich den "Tag der Hernie" und weitere Infoveranstaltungen.